「慢性腎不全(CKD)」の知識・注意点・最新情報【訪問看護師の疾患学び直し】

このシリーズでは、訪問看護師が日々のケアで遭遇しやすい疾患について、おさらいしたい知識から最新の知見まで幅広く提供します。今回は慢性腎不全(CKD:chronic kidney disease)について、訪問看護に求められる知識や注意点、押さえておきたい最新トピックスを在宅医療の視点から解説します。
目次
慢性腎不全(CKD)の基礎知識
腎臓の障害または腎機能低下が3ヵ月以上続く病態を慢性腎不全、CKD(chronic kidney disease)といいます。腎臓の障害は血清クレアチニンの上昇や、タンパク尿またはアルブミン尿の持続、画像診断による両側の腎臓萎縮から判断されます。腎機能低下とは糸球体濾過量(GFR)が60mL/分/1.73m2未満を指します。
日本では成人の8人に1人がCKDとされ、高齢になるほど発症率は高くなり、80歳代では2人に1人といわれています。人工透析にかかる医療費は、患者一人あたり年間500万円にも上ります。医療費抑制の点からもCKDの悪化予防が大切です。
CKD患者のほとんどは末期腎不全に進行しません。30歳以上の健康な成人では、推定糸球体濾過量(eGFR:血清クレアチニン、性別、年齢からGFRを推算した値)の平均低下速度は年間約1mL/分/1.73m2です。アルブミン尿やタンパク尿の増加および/または糖尿病性腎疾患などの危険因子を有する患者は、より急速に進行する可能性が高いです。
CKDの重症度は、GFRのレベルに基づいてG1からG5に分類されます(表1)。アルブミン尿は腎疾患および心血管疾患の罹患率および死亡率の上昇と関連しているため、GFRに基づく腎臓の病期はアルブミン尿の程度によってさらに細かく分かれています。表1で示す緑→黄→オレンジ→赤の順に死亡リスクが高くなります。
表1 CKDの重症度分類
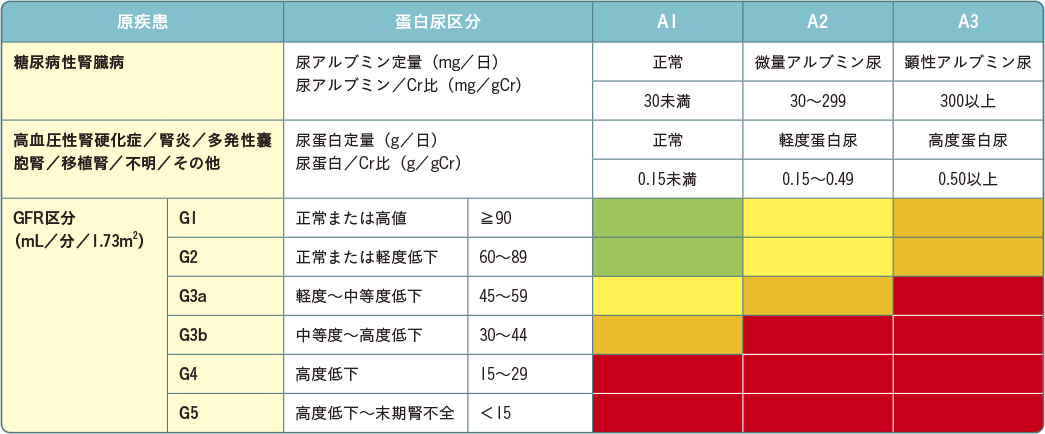
重症度は原疾患・GFR区分・蛋白尿区分を合わせたステージにより評価する.CKDの重症度は死亡,末期腎不全,CVD死亡発症のリスクを緑■のステージを基準に,黄■,オレンジ■,赤■の順にステージが上昇するほどリスクは上昇する.(KDIGO CKD guideline 2012を日本人用に改変)
日本腎臓学会 編:エビデンスに基づくCKD診療ガイドライン2023.東京医学社,2023:4.より許諾を得て転載
診断
CKDの診断は先述したとおりですが、日常の臨床では血清クレアチニンから推定するeGFRを用いるのが一般的です。したがって、3ヵ月以上eGFR<60mL/分/1.73m2であることの確認、またはeGFRに関係なくタンパク尿またはアルブミン尿が持続していることの確認が必要です。
なお、eGFRは筋肉量が減少している患者では高めに算出されます。そのような場合はクレアチニンの代わりにシスタチンC値を用いてeGFRを計算します。
合併症と治療
CKDでは次の合併症が起こることがあります。
心血管疾患
心血管疾患はCKD患者の主要な死因です。死亡リスクはeGFRが低下し、アルブミン尿が増加するにつれて高くなります。
高血圧
高血圧を合併する頻度も高く、130/80mmHg未満にコントロールすることが推奨されています(米国心臓病学会(ACC)/米国心臓協会(AHA)『血圧ガイドライン』[2017]、日本腎臓学会・日本高血圧学会『CKD診療ガイド 高血圧編』[2008])。ACE阻害薬またはアンジオテンシン受容体拮抗薬の投与によりCKDの進行を遅らせる可能性があります。ループ利尿薬は心不全を合併している場合に使用されます。食塩摂取量は3~6g/日が推奨されています。
脂質異常症
ほとんどのケースでスタチンによる治療が勧められます。LDL<120mg/dL(可能なら<100mg/dL)を目標とします。
高カリウム血症
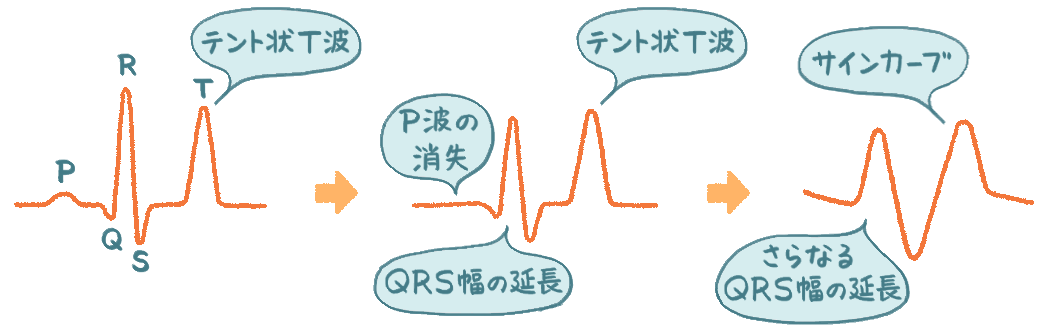
カリウム値が高くなると、典型的な心電図変化が見られます。テント状T波やQRS幅の延長、P波の消失、またQRS波とT波の区別が難しくなりサインカーブのように変化する心電図所見を認めます(図1)。腎機能の悪化した患者が徐脈性ショックを起こしたケースでは、高カリウム血症を必ず鑑別診断に挙げなければなりません。
図1 高カリウムの時の心電図
腎性貧血
腎機能が低下するとエリスロポエチン(EPO)の産生が低下し、正球性正色素性貧血となります。しかし、CKD患者には消化管出血もよく起こるので、鉄欠乏性貧血も確認する必要があります。息切れや動悸、倦怠感、黒色便、食欲低下、体重減少の有無を聞きましょう。
消化管出血に関連し、高齢者の消化性潰瘍(胃潰瘍、十二指腸潰瘍)では腹痛をまったく訴えないことがあります。50歳以上の患者では、常に悪性腫瘍の可能性を考えてください。数ヵ月以内で5%を超える体重減少があったか、上部消化管内視鏡検査や下部消化管内視鏡検査が最近施行されているかを確認することが重要です。
最新トピックス
糖尿病治療薬であるSGLT2阻害薬は、糖尿病性腎臓病のみならず、糖尿病非合併のCKD患者においてタンパク尿を有する場合、腎機能低下の進展抑制、心血管疾患イベントおよび死亡の発生抑制ができることが分かりました1)。訪問時における病歴聴取/身体所見のポイント
CKDのリスクとなる高血圧や糖尿病、腎疾患、膠原病、高尿酸血症の治療歴を確認します。NSAIDs(非ステロイド系抗炎症薬)やプロトンポンプ阻害薬(PPI)の内服や喫煙についてもチェックが必要です。
[注]NSAIDsの内服は、腎機能や心不全の悪化、消化性潰瘍を起こします。PPIは間質性腎炎を起こすことが知られています。担当医に服薬状況を伝えましょう。
ほとんどのCKD患者に症状はありません。進行すると全身や下腿に浮腫がみられます。心不全はできるだけ早期に診断して治療を行うことが重要です。心不全を示唆する次の症状や身体所見に注意してください。
左心不全
左心不全になると、就寝後2~3時間して突然息が苦しくなって目覚めます(夜間発作性呼吸困難)。体動時の息苦しさやSpO2の低下も認められます。進行すると前屈みで座位になっていないと苦しくなります(起座呼吸、図2)。靴紐を結ぶ動作のように前屈みになると息苦しくなるか(ベンドニア、前屈呼吸苦)を確認してもよいでしょう(図3)。息苦しくなれば、左心不全です。両側の肺下部で吸気時にcrackles(クラックル)が聴取されます。膜型聴診器を聴診器の跡が残るくらい強く背中に押しつけ、大きく深呼吸をしてもらうのがポイントです。
図2 左心不全における起座呼吸
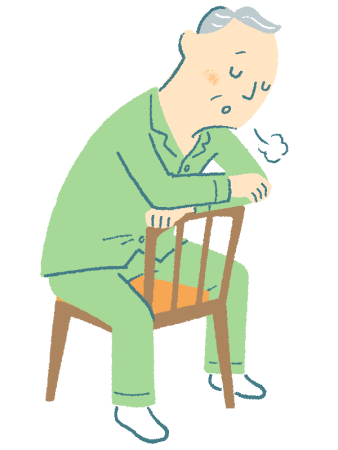
臥位で呼吸困難が増強し、起座位で軽減する状態を起座呼吸という。前屈みで座位になっていないと苦しくなる。
図3 ベンドニア(前屈呼吸苦)

靴紐を結ぶ動作のように前屈みになったときに息苦しくなる症状のことをベンドニアという。
右心不全
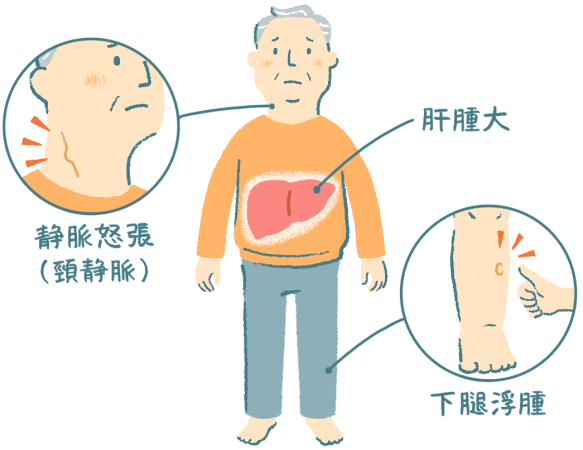
右心不全では頸静脈の怒張や肝腫大、両下腿の浮腫を認めます(図4)。座位で頸静脈が確認できれば中心静脈はかなり高いと推定できます。下腿を指で圧迫し痕をつけた後に手を離すと40秒経っても圧痕が残ります(slow edema)。
図4 右心不全の所見
* * *
多くの患者では、左心不全と右心不全が同時に起こります(両心不全)。右心不全の最大の原因は左心不全です。急激な体重増加は心不全の悪化を意味するため注意が必要です。また、末期腎不全になると、尿毒症症状(意識障害、頭痛、不眠、疲労感、嘔気、食欲不振、息苦しさ)が現れることがあります。
意識レベルの低下、急激な体重増加、SpO2低下(<90%)、急速な下腿浮腫の悪化があれば担当医に連絡しましょう。
| ●CKDの診断には、3ヵ月以上eGFR<60mL/分/1.73m2であることの確認、またはeGFRに関係なくタンパク尿またはアルブミン尿が持続していることが必要です。 ●CKDは予防が重要。降圧目標は収縮期130/80mmHg未満、食塩制限は3~6g/日とします。 ●CKDと心不全は合併しやすいです。心不全を示す症状や身体所見を早期にアセスメントしましょう。 |
| 執筆:山中 克郎 福島県立医科大学会津医療センター 総合内科学講座 特任教授、諏訪中央病院 総合診療科 非常勤医師、大同病院 内科顧問  1985年 名古屋大学医学部卒業 名古屋掖済会病院、名古屋大学病院 免疫内科、バージニア・メイソン研究所、名城病院、名古屋医療センター、カリフォルニア大学サンフランシスコ校(UCSF)、藤田保健衛生大学 救急総合内科 教授/救命救急センター 副センター長、諏訪中央病院 総合診療科 院長補佐、福島県立医科大学会津医療センター 総合内科学講座 教授を経て現職。 編集:株式会社照林社 |
【引用文献】
1)⽇本腎臓学会:CKD 治療における SGLT2 阻害薬の適正使⽤に関するrecommendation.2022年11⽉29⽇策定.
https://jsn.or.jp/medic/data/SGLT2_recommendation20221129.pdf
2024/6/17閲覧
【参考文献】
○日本腎臓学会編:エビデンスに基づくCKD診療ガイドライン2023.東京医学社,2023:4.
○Chick D,et al.:Chronic kidney disease.MKSAP19 Nephrology,American College of Physicians,p75-91,2021.
○Heerspink HJL,Stefánsson BV,Correa-Rotter R,et al.:Dapagliflozin in Patients with Chronic Kidney Disease.N Engl J Med 2020;383(15):1436-1446.







